Archiv für die Kategorie „Diagnostik“
Molekulardiagnostik in der Krebsmedizin
Die Diagnostik und Therapie maligner Erkrankungen befinden sich in einem tiefgreifenden Wandel. Krebs spaltet sich zunehmend in eine Vielzahl verschiedener Erkrankungen auf, jede mit ganz einzigartigen Merkmalen. Grundlage jeder therapeutischen Maßnahme ist eine differenzierte Diagnostik. Eine zunehmende Rolle spielt in diesem Zusammenhang die Molekulardiagnostik. Ihre Möglichkeiten sind vielfältig, die Analysen komplex, die Erwartungen sehr hoch. Angesichts der Vielfalt der Möglichkeiten und der dynamischen Entwicklung in der Onkologie hat die DGHO Deutsche Gesellschaft für Hämatologie und Medizinische Onkologie e. V. in Kooperation mit weiteren wissenschaftlichen medizinischen Fachgesellschaften ein gemeinsames Positionspapier erarbeitet, das den Einsatz der Molekulardiagnostik in der Versorgung von Patientinnen und Patienten mit Krebs definiert. Gemeinsam mit der Deutschen Krebsgesellschaft und der Deutschen Gesellschaft für Pathologie hat die DGHO das Positionspapier in Berlin vorgestellt.
Indikationsfelder und Beispiele
Prof. Dr. med. Olaf Ortmann, Präsident der Deutschen Krebsgesellschaft (DKG) und Direktor der Klinik für Frauenheilkunde und Geburtshilfe am Caritas-Krankenhaus St. Josef in Regensburg sowie Inhaber des Lehrstuhls für Frauenheilkunde und Geburtshilfe an der Universität Regensburg, machte die Relevanz der stetigen Zunahme der Zahl von molekulardiagnostisch nachgewiesenen, krankheitsbezogenen “Abweichungen von der Norm durch Chromosomenänderung” (Aberrationen) deutlich. “Für den Bereich der Früherkennung und Prävention gilt das beispielsweise für Keimbahnmutationen in den BRCA1- oder BRCA2-Genen, die wir als Risikofaktoren für ein Mamma- oder Ovarialkarzinom kennen. Dabei erlaubt uns der Nachweis und die Charakterisierung krankheitsspezifischer oder -assoziierter Aberrationen eine individuelle Risikoabschätzung und stellt die Basis weiterführender Empfehlungen bzw. Maßnahmen dar.” Im Bereich der Diagnose sind laut Ortmann molekulardiagnostische Verfahren zur Typisierung einer Tumorerkrankung dann indiziert, wenn mit konventionellen gewebediagnostischen Verfahren (zytologische oder histologische, mikroskopische Analysen) keine ausreichende Diagnosesicherung möglich ist, und wenn eine hinreichende Wahrscheinlichkeit besteht, mittels der ergänzenden (molekulargenetischen) Diagnostik eben diese Sicherheit zu erlangen.
Im Bereich der Therapie sind molekulardiagnostische Verfahren dann indiziert, wenn das Ergebnis vorhersagbare (prädiktive) Bedeutung hat, also den Nutzen einer möglichen Therapie vorhersagen kann. Als Beispiel nannte Ortmann das Mammakarzinom: “Mit der Publikation der TAILORx-Studie liegen jetzt erstmals Daten einer großen, prospektiv randomisierten Studie zum prädiktiven Wert einer Genexpressionsanalyse bei Patientinnen mit HR-positivem, nodal negativem Mammakarzinom vor. Auf Basis der TAILORx-Studie kann bei einer definierten Gruppe von Patientinnen mit Hormonrezeptor (HR)-positivem Mammakarzinom die Empfehlung zur adjuvanten Chemotherapie unterstützt, bei einer anderen Gruppe auf die Chemotherapie verzichtet werden”, so der Präsident der DKG.
Durchführung: Klinische Indikation, Ablauf und Interpretation der Ergebnisse
Prof. Dr. med. Carsten Bokemeyer, Vorsitzender der DGHO und Direktor der II. Medizinischen Klinik und Poliklinik für den Bereich Onkologie, Hämatologie und Knochenmarktransplantation mit Sektion Pneumologie am Universitätsklinikum Hamburg-Eppendorf, betonte, dass bei soliden Tumoren und auch bei vielen hämatologischen Neoplasien die Integration der Molekulardiagnostik in den Diagnose-Algorithmus die Auswahl des für den individuellen Patienten besten Therapiekonzeptes erst ermöglicht. Daher muss die molekulare Diagnostik im klinischen Kontext sinnvoll indiziert und interpretiert werden. “Am Ende der Diagnostik steht die interdisziplinäre Diskussion im Tumorboard (Tumorkonferenz) zur Erstellung der Therapieempfehlung für unsere Patientinnen und Patienten. An vielen Zentren sind in den letzten Jahren zudem molekulare Tumorboards mit besonderer Expertise in der Interpretation molekulardiagnostischer Befunde entstanden, die auch überregional zusammenarbeiten”, so Bokemeyer.
Wissen-generierende Versorgung
Durch die Fortschritte der Molekulardiagnostik hat sich die Erkenntnis verstärkt, dass Krebs nicht mehr als eine Krankheit, sondern vielmehr als Sammelbegriff für eine Vielzahl verschiedener Erkrankungen verstanden werden muss, so der Vorsitzende der DGHO. Dabei spaltet sich Krebs zunehmend in eine Vielzahl verschiedener Erkrankungen auf, jede mit definierten, zum Teil einzigartigen Merkmalen. Die mikroskopische Charakterisierung bösartiger Erkrankungen wurde ergänzt um eine komplexe biologische Diagnostik unter Verwendung molekulargenetischer und anderer Verfahren. Das führt vor allem zu einem grundsätzlichen Wandel der Therapie-Algorithmen. Diese Entwicklung ist noch längst nicht abgeschlossen, und die zukünftige Klassifikation von Erkrankungen mit den dazugehörigen Therapieempfehlungen wird auf den Erkenntnissen mit den jetzigen Instrumenten aufbauen. Darüber hinaus muss das individuell gewonnene Wissen aus der Diagnostik und Therapie der Patienten auch der medizinischen Entwicklung in unserer Gesellschaft im Sinne eines aus der Versorgung lernenden Systems zugutekommen. “Auch vor Ort in den jeweiligen Zentren ist ein kontinuierlicher Wissensaustausch zwischen den Diagnostikern und den Therapeuten unerlässlich. Das diagnostische Angebot muss ständig den sich rasch ändernden Anforderungen angepasst werden, zum Beispiel bei der Publikation Therapiestandard-verändernder Studiendaten oder beim Auftreten von Resistenzen unter Therapie mit gezielten Kinase-Inhibitoren”, so Bokemeyer.
Molekulare Testung: Methoden, Qualitätssicherung und die Rolle kommerzieller Anbieter
Prof. Dr. med. Wilko Weichert, Mitglied im Vorstand der Deutschen Gesellschaft für Pathologie (DGP) und Direktor des Instituts für Allgemeine Pathologie und Pathologische Anatomie der Technischen Universität München, verdeutlichte die rasante Entwicklung der molekulargenetischen Untersuchungstechniken in den letzten Jahren – von konventionellen Polymerasekettenreaktionen (PCR) oder Fluoreszenz-In-Situ-Hybridisierung (FISH) bis hin zum Next Generation Sequencing (NGS) mit Analyse des gesamten Exoms (Whole-Exome, WES), des gesamten Genoms (WGS) und des Transkriptoms (RNA-seq). Eine technische Herausforderung ist insbesondere die Analyse der meist kleinen, formalinfixierten, paraffineingebetteten Biopsiepartikel bei fortgeschrittenen Tumorerkrankungen, die einer Operation nicht mehr zugänglich sind. Bezüglich der genannten molekularen Charakterisierungen ist es zum jetzigen Zeitpunkt nicht sinnvoll, eine bestimmte Methode vorzugeben, vielmehr ist das Erreichen eines validen Ergebnisses in der jeweiligen Testung entscheidend. “Erforderlich ist die regelmäßige Durchführung der spezifischen molekulardiagnostischen Analysen und damit eine hohe technische Expertise, die externe Validierung der Analysequalität durch Teilnahme an Qualitätskontrollen in Form von Ringversuchen und eine Akkreditierung beziehungsweise Zertifizierung der Labore”, so Weichert. Dies kann dazu führen, dass nicht jedes Institut für Pathologie und nicht jedes hämatologische Labor eine umfassende Molekulardiagnostik anbieten kann. Aus diesem Grund ist der Auf- und Ausbau kooperativer Strukturen erforderlich, um den Arbeitsablauf und die Einhaltung der Kriterien der Qualitätssicherung zu garantieren.
In diesem Zusammenhang wies das Vorstandsmitglied der DGP auf die etwas kontrovers zu diskutierende Rolle von kommerziellen Anbietern hin, die zurzeit in einigen Bereichen versuchen, Elemente und Strukturen der molekularpathologischen Diagnostik in zentralisierter Form mit einem Fokus auf ökonomische Aspekte zu übernehmen. “Voraussetzung für jedwede Art kommerziell orientierter Molekulardiagnostik ist ihre Integration in den im Positionspapier skizzierten Arbeitsablauf. Dieser beginnt mit der gezielten Indikationsstellung, reicht über die sichere mikroskopische Identifikation von Tumorgewebe und die zielgerichtete Auswahl des korrekten Untersuchungsverfahrens über die qualifizierte Analyse einschließlich der Teilnahme an Qualitätssicherungsmaßnahmen bis zur umfassenden Diskussion der Ergebnisse im Tumorboard. Besonders wichtig erscheint in diesem Zusammenhang auch die volle Integration dieser Diagnostik in lokale beziehungsweise regionale klinisch-onkologische Strukturen, um den integralen Aspekt molekularer Diagnostik im Gesamtkontext der Behandlung nicht zu gefährden”, so Weichert.
Gesundheitspolitische Handlungsfelder
Anhand der Analyse des Ist- und Soll-Zustandes molekularer Diagnostik in der Onkologie sowie angesichts der Fülle diagnostischer und therapeutischer Innovationen ergibt sich auf verschiedenen Ebenen der Gesundheitspolitik Handlungsbedarf. “Wir müssen neben der Sicherstellung der flächendeckenden Verfügbarkeit der molekularen Diagnostik in der Onkologie und der Finanzierung auch die zeitnahe, qualitätsgesicherte Durchführung und die kontinuierliche ärztliche Fortbildung in der Molekulardiagnostik maligner Erkrankungen gewährleisten”, so Prof. Dr. med. Bernhard Wörmann, Medizinischer Leiter der DGHO. Darüber hinaus muss laut Wörmann durch eine kontinuierliche Analyse der Kosten molekularer Diagnostik im ambulanten und stationären Bereich eine Anpassung der Erstattung möglich sein. Außerdem ist die verbindliche Interpretation des Gendiagnostikgesetzes zur Analyse von genetischen Aberrationen notwendig, die gleichzeitig prädiktiv für die individuelle Tumortherapie sind, aber auch Hinweis auf eine hereditäre Belastung für die betroffenen Patientinnen und Patienten und ihre Angehörigen geben können. Des Weiteren gilt es, vor dem Hintergrund einer Patienten-orientierten Abwägung Angebote externer kommerzieller Anbieter gegenüber der Durchführung von Analysen im regionalen/nationalen Rahmen kritisch zu prüfen. “Dazu gehört für uns die Förderung des Aufbaus und der Vernetzung akademischer Datenbanken mit Zugang zu allen molekulardiagnostischen Ergebnissen der Patienten unter Berücksichtigung der nationalen und internationalen Vorgaben des Datenschutzes”, so Wörmann.
Das vollständige Positionspapier der medizinischen Fachgesellschaften kann unter folgender Internetadresse heruntergeladen werden: https://dgho.de/publikationen/stellungnahmen/gute-aerztliche-praxis/molekulare-diagnostik/molekulare-diagnostik-positionspapier-2019-1.pdf
Quelle: Deutsche Gesellschaft für Hämatologie und Medizinische Onkologie e.V. (DGHO)
COMPASS: Wegweiser zu neuen Therapien für krebskranke Kinder

Wenn bei der Behandlung krebskranker Kinder Standardtherapien versagen, können molekulare Verfahren den Weg zu neuen, zielgerichteten Medikamenten weisen. Doch was, wenn diese allein nicht den erhofften Schlüssel zum Behandlungserfolg liefern? “Dann wenden wir Techniken der Hochdurchsatzmikroskopie an, um zu untersuchen, ob das Tumorgewebe auf bestimmte Medikamente anspricht, und erweitern somit die Diagnostik um eine wertvolle Dimension”, so Olaf Witt, Direktor des Translationalen Programmes am KiTZ und Leiter der Klinischen Kooperationseinheit Pädiatrische Onkologie des Deutschen Krebsforschungszentrums und des Universitätsklinikums Heidelberg. “Kombiniert man die funktionalen Bilddaten mit den Informationen, die man durch die molekularen Analysen erhält, so bekommt man genauere Hinweise auf erfolgversprechende Therapieansätze bei bisher unheilbaren Krebserkrankungen im Kindesalter.”
“Ziel ist es, auf der Grundlage der Bildanalysen und begleitender molekularer Analysen eine internationale, standardisierte und validierte Bibliothek für Medikamententests aufzubauen, die verschiedene Tumorarten auf ihr Ansprechen auf unterschiedliche Wirkstoffe hin charakterisiert und eingruppiert”, erklärt KiTZ Mitarbeiterin Sina Oppermann, wissenschaftliche Koordinatorin des COMPASS Projektes. “Diese Daten sollen am KiTZ langfristig in klinischen Studien übersetzt werden, damit betroffene Kinder möglichst schnell von den Erkenntnissen profitieren.”
Genau diesen Ansatz verfolgt das neue Projektes COMPASS (Clinical implementation Of Multidimensional PhenotypicAl drug SenSitivities in paediatric precision oncology), das vom europäischen Konsortium ERA PerMed mit 1,5 Millionen Euro über einen Zeitraum von drei Jahren finanziert wird. ERA PerMed ist ein Zusammenschluss, der sich auf die Förderung von Projekten der personalisierten Medizin konzentriert und sich aus 32 Partnern aus über 23 Ländern zusammensetzt. Er wird von der Europäischen Kommission mitfinanziert. Das Hopp-Kindertumorzentrum Heidelberg (KiTZ) koordiniert das vom europäischen Konsortium ERA PerMed mit 1,5 Millionen Euro geförderte Projekt, an dem neben dem KiTZ wissenschaftliche Einrichtungen aus Frankreich, Holland, Finnland und Ungarn beteiligt sind. Das Hopp-Kindertumorzentrum Heidelberg (KiTZ) ist eine gemeinsame Einrichtung des Deutschen Krebsforschungszentrums (DKFZ), des Universitätsklinikums Heidelberg und der Universität Heidelberg.
Neben dem KiTZ mit seiner europäischen kinderonkologischen Plattform “INFORM” gehören fünf weitere wissenschaftliche Einrichtungen zu den Partnern im COMPASS Projekt: das Institute Curie (Paris, Frankreich), Princess Máxima Center für pädiatrische Onkologie (Utrecht, Niederlande), Akademisch Medizinisches Zentrum der Universität Amsterdam (AMC) (Amsterdam, Niederlande), Institut für Molekulare Medizin Finnland (FIMM) und Universität Helsiniki (Finnland) sowie das Startup Unternehmen Single Cell Technologies Inc. (Szeged, Ungarn).
Quelle: DKFZ – Pressestelle / KiTZ Hopp-Kindertumorzentrum Heidelberg, eine gemeinsame Einrichtung des Deutschen Krebsforschungszentrums (DKFZ), des Universitätsklinikums Heidelberg und der Universität Heidelberg
Wenn Krebs die Familie trifft ist die Aufklärung der Kinder wichtig
Für Kinder gerät die Welt ins Wanken, wenn ein Eltern- oder manchmal auch Großelternteil an Krebs erkrankt. Doch man kann einiges tun, um Kinder altersgerecht aufzuklären und ihnen durch diese belastende Zeit zu helfen.
Eine Krebsdiagnose kann Auswirkungen auf die Entwicklung von Kindern haben, vor allem dann, wenn die Eltern nicht offen reden können. Gerade jüngere Kinder fühlen sich oft mitverantwortlich, wenn es Mama oder Papa schlecht geht. Sie verstehen nicht, was Krebs ist und was die Erkrankung bedeutet. Fehlt der Austausch mit den Eltern, suchen sie oft selbst nach Erklärungen für die Veränderungen im Familienleben. Finden sie keine Antworten auf ihre Fragen entwickeln Kinder oft Schuldgefühle, oder Eltern nehmen besorgt Verhaltensänderungen bei ihren Kindern wahr. Hilfreich können die folgenden 5 Tipps zum Umgang mit Kindern sein:
- Finden Sie eine offene und dem Alter des Kindes angemessene Sprache. Sagen Sie, dass Sie Krebs haben und dass alles dafür getan wird, dass Sie wieder gesund werden. Sagen Sie ihrem Kind auch, dass Sie es informieren, sollte sich an der jetzigen Situation was ändern. Kinder spüren die veränderte Stimmung ihrer Eltern. Sie nehmen wahr, wenn diese ängstlich, traurig oder verzweifelt sind. Je offener Sie dem Kind gegenüber sind, desto seltener wird es nach eigenen Erklärungen suchen. Sie fühlen sich damit überfordert? Die geschulten Fachkräfte in den Psychosozialen Krebsberatungsstellen der Landeskrebsgesellschaften helfen Ihnen gerne, eine angemessene Bewältigungsstrategie zu entwickeln.
- Sprechen Sie mit Ihrem Kind über bevorstehende Veränderungen. Erklären Sie, z. B. was bei einer Operation oder Chemotherapie geschieht, wie sich der Körper äußerlich verändern kann und welche Auswirkungen die Behandlungstermine auf den Alltag des Kindes haben können. Lassen Sie Ihr Kind selbst entscheiden, ob es den kranken Elternteil im Krankenhaus besuchen möchte oder nicht.
- Alle Gefühle dürfen sein. Sie dürfen traurig und ängstlich sein – auch in Gegenwart Ihres Kindes – aber achten Sie darauf, dass Sie Ihr Kind nicht mit den eigenen Ängsten überschütten. Kinder sind nur begrenzt belastbar. Bei allen Emotionen, die Sie äußern, muss ein für das Kind erträgliches Maß gewahrt bleiben.
- Spaß und Spiel sind erlaubt. Manche Kinder haben das Gefühl, angesichts der schweren Erkrankung von Mutter oder Vater keinen Spaß mehr haben zu dürfen und verzichten auf Dinge, die sie eigentlich gerne machen. Ermuntern Sie Ihr Kind auch weiterhin zum Spielen und zum Zusammensein mit Freunden. Das tut ihrem Kind und somit auch Ihnen gut.
- Informieren Sie Pädagogen in Kindergarten, Hort oder Schule über die Situation. Oft sind sie die Ersten, denen ein verändertes Verhalten eines Kindes auffällt. Adäquate Unterstützung kann hier nur erfolgen, wenn sie die Belastungen des Kindes kennen. Ob Freunde und Klassenkameraden über die Krebserkrankung informiert werden sollen, entscheiden Kinder und Jugendliche am besten selbst.
Nach Schätzungen des Robert Koch-Instituts werden in Deutschland jährlich ca. 150.000 bis 200.000 Kinder unter 18 Jahren neu mit der Situation konfrontiert, dass bei Mutter oder Vater „Krebs“ diagnostiziert wurde. Das heißt: In jeder dritten Familie,
in der ein Elternteil an Krebs erkrankt, leben minderjährige Kinder.
Weitere Tipps und ausführliche Informationen erhalten betroffene Familien in der Broschüre: „Was Kindern und Jugendlichen hilft, wenn Eltern an Krebs erkranken“ Erhältlich unter: www.bayerische-krebsgesellschaft.de
Quelle: Bayrische Krebsgesellschaft e.V.
Innovationen in der Krebsdiagnostik
Fortschritte in der Krebsdiagnostik wurden auch beim Deutschen Krebskongress 2018 in Berlin vorgestellt.
Moderne Bildgebungsverfahren, die nicht nur die anatomische Lage eines Tumors abbilden, sondern auch funktionelle Informationen über den Tumor liefern, bringen deutliche Fortschritte in der Krebsversorgung. Das gilt zum Beispiel für die multiparametrische MRT bei der Diagnose des Prostatakarzinoms. Knapp 70.000 Männer erkranken jährlich daran neu. Die entscheidende Frage in der Primärdiagnostik lautet: Welcher Patient trägt einen rasch wachsenden aggressiven Tumor in sich, der unbedingt behandelt werden muss, und wo kann aufgrund eines niedrigen Risikoprofils zunächst mit der Behandlung abgewartet werden? Die multiparametrische Magnetresonanztomographie (mpMRT) ist das derzeit empfindlichste bildgebende Verfahren, um ein Prostatakarzinom abzubilden. Sie liefert zudem wichtige funktionelle Informationen, etwa über die Durchblutung des Tumors und seine Zelldichte, was wiederum Hinweise auf die individuelle Aggressivität gibt. Eine mpMRT kann damit sowohl anatomische als auch biologische Daten erfassen − die Ergebnisse tragen zu einer besseren Risikoabschätzung bei und ermöglichen eine gezielte Stanzbiopsie. Die mpMRT hat mittlerweile sogar Eingang die aktuelle Leitlinie des Leitlinienprogramms Onkologie gefunden, zum Beispiel, wenn nach einer negativen systematischen Biopsie der Verdacht auf ein Prostatakarzinom weiterbesteht oder wenn ein Patient die aktive Überwachung in Erwägung zieht.
Prof. Dr. Dipl.-Phys. Heinz-Peter Schlemmer, Deutsches Krebsforschungszentrum Heidelberg
Die Grenzen dieser Methode liegen dort, wo die Diagnose mit der MRT nicht hinreichend eindeutig ist: etwa beim Staging, wenn Lymphknotenmetastasen identifiziert werden sollen. Hier ist dieHybridbildgebung gefragt. In der Computertomographie (CT) oder der MRT können befallene Lymphknoten nur dann identifiziert werden, wenn sie eine bestimmte Größe erreicht haben. Bessere Resultate lassen sich in Kombination mit der Positronenemissionstomographie, kurz PET, erzielen. Die PET-MRT-Hybridbildgebung ist ein sehr aussichtsreiches Zukunftsfeld. Die strahlungsfreie MRT zeichnet sich durch einen hohen Weichteilkontrast aus, die Positronenemissionstomographie mit einem geeigneten Radiotracer ist hochempfindlich und kann deshalb selbst kleinste Tumorherde sichtbar machen.
Quelle: Pressemitteilung Deutscher Krebskongress 2018
Stammzellforschung – Von der Krebsursache zum medizinischen Fortschritt
Zum nunmehr sechsten mal richtet das Deutsche Krebsforschungszentrum (DKFZ) vom 18. bis 20. September 2016 das Internationale Heinrich F.C. Behr-Symposium aus, dass alle zwei Jahre stattfindet. Rund 400 Experten aus aller Welt tauschen sich aus, um über Stammzellen, Krebs und Krebsstammzellen zu berichten und zu diskutieren.
“…Wir sind davon überzeugt, dass dieses Forschungsgebiet die Behandlung von Krebspatienten in Zukunft entscheidend beeinflussen und verbessern wird”, sagt Michael Boutros, der kommissarische Wissenschaftliche Vorstand des DKFZ. “Das zeigen allein schon einige der Ergebnisse, die auf dem diesjährigen Symposium vorgestellt werden.” “Die Krebsstammzellforschung ist in der Medizin angekommen”, freut sich Andreas Trumpp vom DKFZ und von HI-STEM, dem “Heidelberger Institut für Stammzellforschung und experimentelle Medizin, das das DKFZ mit der Dietmar Hopp Stiftung gegründet hat. “Die Aufklärung der Tricks der Krebsstammzellen liefert uns wertvolle Ideen für die Therapie, die wir nun beginnen umzusetzen. Und mit 3D-Kulturen von Tumoren können wir das Tumorgeschehen in der Petrischale nachahmen und gleichzeitig Strategien für die Behandlung entwickeln.”
Erblich bedingten Brustkrebs
Von der Stammzellforschung zur Brustkrebs-Prävention – das ist das Ziel von Jane Visvader vom Walter and Eliza Hall Institute in Melbourne, Australien. 2006 ist es ihr als erster gelungen, die Brustdrüsen-Stammzellen zu identifizieren. Nun hat sie herausgefunden, wie genetische Veränderungen bestimmte Tochterzellen dieser Stammzellen zu einer besonders gefährlichen Form von Brustkrebs entarten lassen, und wie man diesen Prozess mit einem Medikament verhindern kann. Dies könnte die Prävention von erblich bedingtem Brustkrebs erheblich verbessern, als Alternative zur bisher oft vorgenommenen Radikaloperation.
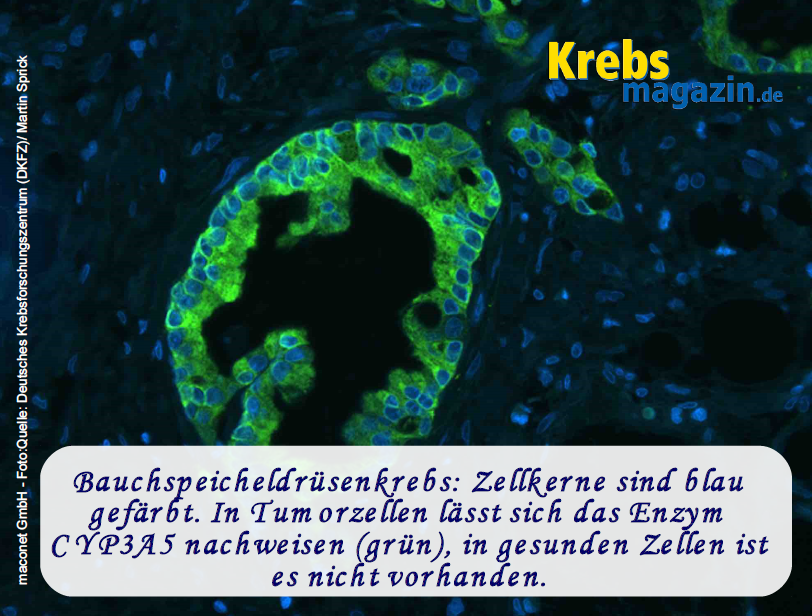
Bauchspeicheldrüsenkrebs
Andreas Trumpp berichtet darüber, wie verschiedene Krebsstammzellen unterschiedliche Typen von Bauchspeicheldrüsenkrebs hervorrufen. Auf der Basis dieser Forschung fand er heraus, warum einer der Subtypen von Bauchspeicheldrüsenkrebs so besonders resistent gegen Chemotherapien ist und wie sich hieraus ein neuer Ansatz ergeben könnte, um wirksamere Therapien zu entwickeln.
Organoide zum besseren Verständnis für Organentwicklung und Krankheitsentstehung
Ein besonders spannendes Thema der aktuellen Stammzellforschung sind so genannte Organoide, in der Kulturschale aus Stammzellen gezüchtete organähnliche Strukturen. Für die Grundlagenforschung haben sie großes Potential, um beispielsweise zu verstehen, wie sich Organe entwickeln oder wie Krankheiten entstehen. In der medizinischen Forschung verspricht man sich Fortschritte bei der Entwicklung von Organersatz, sie gelten außerdem als ideal, um neue Wirkstoffe zu erproben.
Gehirn in der Kulturschale
Jürgen Knoblich vom Institut für Molekulare Biotechnologie in Wien stellt das besonders aufsehenerregende und hochkomplexe menschliche “Gehirn in der Kulturschale” vor, das tatsächlich aus verschiedenen gehirntypischen Strukturen aufgebaut ist und aktive Nervenzellen enthält.
Organoide aus patienteneigenen Krebszellen zur zielgerichteten Therapie
Dem niederländischen Stammzellforscher Hans Clevers vom Hubrecht Institut für Entwicklungsbiologie und Stammzellforschung in Utrecht ist es erstmals gelungen, Organoide aus patienteneigenen Krebszellen zu züchten. An diesen Gewebestrukturen können die Wissenschaftler und Ärzte prüfen, welche zielgerichteten Medikamente oder Medikamentenkombinationen am wirksamsten sind und so die Therapie vorab an den individuellen Tumor anpassen.
Quelle: Deutsches Krebsforschungszentrum (DKFZ), Internationale Heinrich F.C. Behr-Symposium, 18. bis 20. September 2016
Brustkrebs Metastasierung – Protein Endosialin als möglichen Biomarker identifiziert
Wissenschaftler aus dem Deutschen Krebsforschungszentrum haben gemeinsam mit Londoner Kollegen entdeckt, dass das Protein Endosialin eine Schlüsselrolle bei der Metastasierung von Brustkrebs spielt. Produzieren bestimmte Zellen der Blutgefäßwand viel Endosialin, so können Brustkrebszellen leichter in die Blutbahn eindringen und sich so im Körper ausbreiten. Die Forscher sehen in Endosialin einen potentiellen Biomarker, um das Risiko für die Metastasierung einzuschätzen. Wirkstoffe gegen Endosialin könnten möglicherweise sogar die Metastasierung aufhalten.
Wenn Brustkrebs in andere Gewebe des Körpers streut, sinken die Chancen auf Heilung rapide. Metastasen, die Tumorabsiedlungen, sind die Hauptursache für die knapp 18.000 jährlichen Brustkrebs-Todesfälle in Deutschland – der primäre Krebsherd ist selten tödlich.
Weil sie auf die Versorgung mit Nährstoffen angewiesen sind, locken Tumoren Blutgefäße aktiv an. Außerdem nutzen Krebszellen die Blutgefäße, um sich im Körper zu verbreiten. Eine Gruppe von Forschern um Hellmut Augustin vom Deutschen Krebsforschungszentrum und der Medizinischen Fakultät Mannheim der Universität Heidelberg hat nun gemeinsam mit Kollegen um Clare Isacke vom Institute of Cancer Research in London untersucht, wie die Blutgefäße die Krebsausbreitung aktiv unterstützten. Eine zentrale Rolle spielen dabei die so genannten Perizyten, Zellen, die das Äußere der Gefäße bedecken.
Den Forschern war aufgefallen, dass Perizyten große Mengen des Membranproteins Endosialin produzieren. Um eine mögliche Rolle dieses Moleküls bei der Ausbreitung von Krebszellen zu prüfen, verglichen sie Mäuse, die aufgrund eines Gendefekts kein Endosialin produzieren konnten, mit normalen Tieren.
Während Endosialin für das Wachstum der primären Brusttumoren keine Rolle spielte, fördert es stark deren Metastasierung. Offenbar erleichtert es Endosialin den Tumorzellen, mit den Gefäßzellen in Kontakt zu treten und so in die Blutbahnen einzudringen. Das konnten die Wissenschaftler an Experimenten mit Tumorzellen und Blutgefäßzellen in der Kulturschale direkt mitverfolgen.
Um herauszufinden, ob sich auch bei Brustkrebspatientinnen ein Zusammenhang zwischen Endosialin und der Ausbreitung der Erkrankung beobachten lässt, untersuchte das Forscherteam Tumor-Gewebeproben von 334 Patientinnen. Beim Abgleich mit den klinischen Verläufen stellten die Wissenschaftler fest: Je höher die Endosialin-Spiegel in den Tumor-Blutgefäßen war, desto stärker hatte der Krebs gestreut. Auch die Überlebenszeit stand im Zusammenhang mit der Menge des von den Perizyten produzierten Endosialins.
“Wir wissen noch nicht, warum und wann Perizyten plötzlich damit beginnen, große Mengen Endosialin zu produzieren. Und wir wissen auch noch nicht, wie das Molekül den Krebszellen tatsächlich dabei hilft, die Blutgefäße zu entern. Das werden die kommenden Schritte unserer Forschung sein”, sagt Courtney König, die Erstautorin der Arbeit.
Studienleiter Hellmut Augustin ergänzt: “Es lohnt sich zu prüfen, ob sich Endosialin als Biomarker eignet, der das Risiko der Metastasierung anzeigt: Wird in der Tumorgewebeprobe einer Brustkrebspatientin viel Endosialin gefunden, so könnte das bedeuten, dass der Tumor bereits gestreut hat. Darüber hinaus werden zukünftige Arbeiten zeigen, ob ein Wirkstoff gegen Endosialin die Metastasierung bremsen kann.”
Literaturhinweise:
Carmen Viski, Courtney König, Magdalena Kijewska, Carolin Mogler, Clare M. Isacke, and Hellmut G. Augustin: Endosialin-expressing Pericytes Promote Metastatic Dissemination.
Cancer research 2016, DOI: 10.1158/0008-5472.CAN-16-0932
Quelle: Deutsches Krebsforschungszentrum (DKFZ)
Gebärmutterhalskrebs: Individualisierte Nachsorge – Molekularer Fingerabdruck überführt erneute Krebsvorstufen
In einer klinischen Beobachtungsstudie untersuchen Wissenschaftler des Universitätsklinikums Jena eine neue Methode zur Nachsorge nach der operativen Entfernung von Krebsvorstufen am Gebärmutterhals. Dabei nutzen sie charakteristische DNA-Stellen, die bei der Verschmelzung des krebsauslösenden humanen Papillomvirus mit dem menschlichen Erbgut entstehen, als individualisierten Biomarker für den Nachweis wiederauftretender Krebsvorstufen. Die ATLAS Biolabs GmbH ist Projektpartner in der multizentrischen Studie, in die ab Mai insgesamt 670 Patientinnen eingeschlossen werden sollen und die vom Bundesministerium für Bildung und Forschung mit insgesamt 750.000 Euro gefördert wird.
In Deutschland werden jährlich etwa 90.000 Frauen wegen Krebsvorstufen am Gebärmutterhals operiert. Ob die von einer langanhaltenden Infektion mit Papilloma-Viren (HPV) verursachte Gewebeveränderung erneut auftritt, wird in der Nachsorge anhand von Zelluntersuchungen und des Tests auf Virus-DNA regelmäßig kontrolliert. Diese finden mit großer Sicherheit eine eventuelle erneute Krebsvorstufe, schlagen aber auch oft Alarm, wenn es sich um eine harmlose HPV-Neuinfektion handelt. Um den Patientinnen diese Verunsicherung und klärende Folgeuntersuchungen ersparen zu können, testen Jenaer Wissenschaftler jetzt in einer klinischen Studie einen molekulargenetischen Nachweis, der zwischen einer HPV-Neuinfektion und Zellveränderungen aufgrund der ursprünglichen Virusinfektion unterscheiden kann.
„Bei der Entstehung von Krebsvorstufen kommt es häufig zur Verschmelzung zwischen dem Virus-Genom und dem menschlichen Erbgut. Diese Virus-Integrationsstellen sind für jeden Infektionsfall einzigartig“, erklärt Prof. Dr. Matthias Dürst von der Universitätsfrauenklinik Jena die wissenschaftlichen Grundlagen des Verfahrens. „Diese charakteristischen Spuren wollen wir wie einen Fingerabdruck nutzen und als molekularen Marker verwenden.“ Der Molekularbiologe leitet die klinische Studie mit deutschlandweit 14 Zentren. In diesen sollen ab Mai 2016 etwa 670 Patientinnen in die Untersuchung aufgenommen werden, denen Krebsvorstufen am Gebärmutterhals entfernt werden mussten.
Molekularer Fingerabdruck als individueller Biomarker
Bei diesen Patientinnen wird als individueller Biomarker die Integrationsstelle der Virus-DNA für die Zellen des entfernten Gewebes bestimmt, also der Fingerabdruck ihrer Krebsvorstufe. Matthias Dürst: „Das wird durch eine hochspezifische Anreicherungsmethode in Verbindung mit einer modernen Hochdurchsatz-Sequenzierung möglich, die am Deutschen Krebsforschungszentrum entwickelt wurde.“
Kooperationspartner hierfür ist die ATLAS Biolabs GmbH in Berlin und Köln. Im Verlauf von zwei Jahren werden dann die Befunde des normalen Nachsorgeprogramms, das die Patientinnen durchlaufen, verglichen mit dem Test auf diesen individuellen Biomarker. Ergibt dieser eine Übereinstimmung zwischen der entfernten Krebsvorstufe und dem Nachsorgeabstrich, so handelt es sich um ein erneutes Auftreten der Erkrankung. Der Nachweis von HPV-DNA ohne passendes Integrationsmuster bedeutet eine Neuinfektion, die zunächst keine weitere operative Abklärung erfordern würde. „Auf diese Weise wollen wir künftig zahlreichen Frauen unnötige Aufregung und Operationen ersparen“, so Prof. Dr. Ingo Runnebaum, Direktor der Universitätsfrauenklinik Jena.
Die Klinik bietet Patientinnen mit Krebsvorstufen eine spezialisierte Dysplasie-Ambulanz an, die als erste in Deutschland von der Deutschen Krebsgesellschaft zertifiziert wurde. Im vergangenen Jahr wurden hier etwa 1800 Patientinnen betreut, mehr als 170 von ihnen mussten wegen einer schwergradigen Krebsvorstufe des Gebärmutterhalses operativ behandelt werden.
Das auf insgesamt vier Jahre angelegte Studienprojekt wird vom Bundesministerium für Bildung und Forschung mit insgesamt 750.000 Euro gefördert. „Unser Ziel ist es, die diagnostische Genauigkeit des neuen molekularen Biomarkers zu belegen und den Test als individualisierte Krebsnachsorgemöglichkeit in der Klinik zu implementieren“, so Professor Dürst. Dr. Karsten R. Heidtke, Forschungsdirektor der ATLAS Biolabs GmbH, ergänzt: „Dank des Technologietransfers und der interdisziplinären Zusammenarbeit können aktuelle wissenschaftliche Erkenntnisse zügig in die Laborpraxis umgesetzt werden. Das ist ein vielversprechender Weg, neue innovative HPV-Prüfverfahren zu etablieren und zu erweitern“.
Quelle: Universitätsklinikum Jena
Darmkrebs: EuropaColon nimmt Arbeit als spezialisierte Anlaufstelle und Interessenvertretung für Darmkrebspatienten auf
Mit einem Pressegespräch am 19. April 2016 nimmt EuropaColon Deutschland e. V. seine Tätigkeit als spezialisierte Anlaufstelle und Interessenvertretung von Darmkrebspatienten auf. Der neu gegründete Verein ist die deutsche Tochter der seit zwölf Jahren europaweit aktiven Patientenorganisation EuropaColon, die in 24 Ländern Europas Menschen mit Darmkrebs unterstützt und gegenüber der Gesundheitspolitik für deren Interessen eintritt. Der Verein soll Anlaufstelle für Darmkrebspatienten werden und möchte zu einer besseren, individualisierten
Vorsorge und einer optimalen Behandlung von Darmkrebs in Deutschland beitragen.
Erschreckende Zahlen
Wenn Darmkrebs früh genug erkannt wird, ist er gut zu behandeln. In Deutschland sterben aber jährlich immer noch mehr als 25.000 Menschen an den Folgen der Krankheit und es werden über 62.000 Neuerkrankungen diagnostiziert. Von den Erkrankten in Deutschland sind 15 – 20 % familiär vorbelastet. Für diese Gruppe setzen die Vorsorgeprogramme einfach zu spät an. Viele der Betroffenen erkranken schon lange vor dem 50. Lebensjahr, ab dem die Vorsorge und Früherkennung von den Kassen erstattet wird.
Ein Drittel der Darmkrebspatienten weist zum Zeitpunkt der Erstdiagnose bereits Metastasen auf, meist in der Leber – und auch dort kann sich der Krebs lange Zeit ausbreiten, bevor er Beschwerden verursacht. Diese Metastasen sind nach wie vor schwer zu besiegen, auch wenn heute bereits neue Therapieoptionen teilweise zu beeindruckenden Behandlungserfolgen führen.
Bewusstsein, politischer Wille und konsequentes Handeln
„Seit über zehn Jahren ist es oberstes Ziel von EuropaColon, dass Menschen nicht mehr durch Darmkrebs und seine Folgeerkrankungen sterben und dass die Lebensqualität von Patienten besonders mit fortgeschrittenem Darmkrebs verbessert wird“, sagt Jola Gore-Booth, Gründerin und Geschäftsführerin des europäischen Dachverbandes EuropaColon. Der Verein werde seine Arbeit in Zukunft sukzessive auch auf andere Tumoren des Verdauungstraktes ausweiten.
 Wolfram Nolte, 1. Vorsitzender EuropaColon Deutschland e.V.
Wolfram Nolte, 1. Vorsitzender EuropaColon Deutschland e.V.
Deutschland hat gegenüber anderen europäischen Ländern Nachholbedarf. Das betrifft einerseits die eigenverantwortliche Teilnahme an den Vorsorgeprogrammen. Andererseits fehlt aber auch der politische Wille, lange vorliegende Pläne umzusetzen, die Vorsorge schnell und konsequent auf ein organisiertes Screening umzustellen und neue Therapien allen zugänglich zu machen. Vor allem geht es jetzt darum, ein risikoadaptiertes Screening einzuführen und den Menschen mit metastasiertem Darmkrebs den Zugang zu den besten Therapieoptionen zu eröffnen. „Wir arbeiten darauf hin, dass Deutschland nun endlich vom opportunistischen zum organisierten Screening übergeht, um die Bevölkerung effektiver vor der tückischen Krankheit zu schützen“, erläutert Wolfram Nolte, erster Vorsitzende von EuropaColon Deutschland e. V. Da bisher viele Menschen zu spät diagnostiziert würden, bedürften aber auch diejenigen besonderer Hilfe, bei denen der Krebs schon gestreut habe. „Besonders die Patienten, denen nur noch wenige Behandlungsoptionen zur Verfügung stehen, brauchen unsere Unterstützung“, so Nolte. „Wir freuen uns auf die Zusammenarbeit mit allen, die sich der Prävention von Darmkrebs und der konsequenten Anwendung moderner Therapien gegen die Krankheit und ihre Folgen verpflichtet fühlen.“
„Evidenzbasierte Präzisionsmedizin fördern“
 Prof. Dr. Gabriela Möslein, Vorsitzende des Wissenschaftlichen Beirates, Zentrum f. heriditäre Tumorerkrankungen am HELIOS Universitätsklinikum Wuppertal
Prof. Dr. Gabriela Möslein, Vorsitzende des Wissenschaftlichen Beirates, Zentrum f. heriditäre Tumorerkrankungen am HELIOS Universitätsklinikum Wuppertal
EuropaColon Deutschland e. V. baut gerade einen wissenschaftlichen Beirat auf, der den Verein fachlich unterstützt und berät. „Wir benötigen neue Konzepte, um die dramatisch wachsende Zahl der in frühen Jahren erkrankenden Patienten ausreichend zu reduzieren. Auch für die familiär vorbelasteten Betroffenen hat unser Gesundheitssystem noch keine effizienten Strukturen aufgebaut“, erläutert Frau Prof. Möslein. „Ebenso müssen wir den Patienten mehr Beachtung schenken, deren Darmkrebs bei der Erstdiagnose schon gestreut hat. Das ist jeder dritte Patient! Ihnen müssen wir alle Therapieoptionen zu gute kommen lassen, die die moderne evidenzbasierte Präzisionsmedizin uns bietet. Zum Beispiel könnten systematische und durchaus preiswerte Tests wie die immunhistochemische Färbung der sogenannten MMR-Gene (Mismatch-Reparatur-Gene) wertvolle Informationen zur optimalen Behandlung liefern.“ Die Kosten-Nutzen-Rechnung ist eindeutig zu Gunsten dieses Vorgehens und der Nutzen für den einzelnen Betroffenen Patienten ist unschätzbar hoch.
Über EuropaColon
EuropaColon hat sich zum Ziel gesetzt, Patienten, Mediziner und Gesundheitspolitik im Kampf gegen Darmkrebs zu vereinen. Der europaweit tätige Verband ist direkte Anlaufstelle für Patienten und setzt sich dafür ein, dass Richtlinien auf EU-Ebene etabliert und auf nationaler Ebene umgesetzt werden. Dazu arbeitet EuropaColon eng mit Unternehmen und anderen Organisationen in ganz Europa zusammen. Die Organisation ist derzeit in 24 Ländern Europas vertreten.
Quelle: EuropaColon Deutschland e.V.
Weitere Infos: http://www.europacolon.de
Hautkrebs: Novartis Pharma startet neues Informationsangebot mit www.leben-mit-hautkrebs.de
Hautkrebs ist eine der häufigsten Krebserkrankungen weltweit. Allein in Deutschland gibt es jährlich über 263.800 Neuerkrankungen.
Eine nützliche Informationsquelle zum vielschichtigen Themenspektrum Hautkrebs bietet die neue Website www.leben-mit-hautkrebs.de. Das Serviceangebot von Novartis Oncology richtet sich an Patienten, Angehörige und Interessierte. Umfangreiche Hintergrundinformationen zur Erkrankung sowie zu Erkennungsmöglichkeiten, Therapieprinzipien und Behandlungsmethoden können Betroffene in verschiedenen Phasen der Erkrankung unterstützen. Als weitere Services stehen beispielsweise praktische Tipps zur Selbstuntersuchung und ein Leitfaden für das Gespräch mit dem behandelnden Arzt zum Download zur Verfügung.
Um Aufmerksamkeit für die Erkrankung und Vorsorge zu schaffen, wurde sogar der Monat Mai zum Hautkrebsmonat ausgerufen. Denn gerade mit Beginn der warmen Jahreszeit zieht es viele ungeschützt in die Sonne, wodurch das Risiko für Hautkrebs steigen kann.
Die gute Nachricht: Die meisten Hautkrebsarten lassen sich gut behandeln. Doch gibt es auch bösartige Hautkrebsvarianten: Das maligne Melanom, auch „schwarzer Hautkrebs“ genannt, stellt die aggressivste Form von Hautkrebs dar und neigt dazu, andere Körperbereiche zu befallen. Die Behandlung vom schwarzen Hautkrebs ist erschwert und die Prognose für den Patienten meist ungünstig.
Hautkrebs verstehen – erkennen – behandeln
„leben-mit-hautkrebs.de“ bündelt Informationen zum Krankheitsbild und liefert Antworten auf häufige Fragen aus Patientensicht. So werden Ursachen und Risikofaktoren, die für die Entstehung von Hautkrebs eine Rolle spielen können, umfassend beleuchtet sowie bewährte Diagnose- und Screeningverfahren allgemeinverständlich vorgestellt. Das verfügbare Behandlungsspektrum wird von operativen Verfahren oder Bestrahlungs- und Chemotherapie bis hin zu modernen, zielgerichteten medikamentösen Therapien differenziert abgebildet. Verlinkungen zu Selbsthilfegruppen oder weiterführenden Informationsquellen inklusive Tipps für die Arztsuche runden das Angebot ab.
Das ABC der Selbstkontrolle: Warnsignale richtig deuten
Je früher Hautkrebs erkannt wird, desto günstiger sind oftmals die Heilungschancen.4 Neben den Vorsorgeuntersuchungen der gesetzlichen Krankenkassen können Patienten selbst einen entscheidenden Beitrag zur Früherkennung von Hautveränderungen leisten. Die ABCDE-Regel5 ist ein bewährtes Instrument, um Auffälligkeiten und erste Warnsignale für ein Melanom zu erfassen und im Gespräch mit dem behandelnden Arzt anzumerken. Darüber hinaus bietet „leben-mit-hautkrebs.de“ eine Checkliste um festzustellen, ob individuelle Hautmerkmale möglicherweise auf ein potenziell erhöhtes Erkrankungsrisiko hindeuten. Die Selbsteinschätzung sollte anschließend gemeinsam mit einem Dermatologen besprochen werden.6
Checkliste zur Selbsteinschätzung des Hautkrebsrisikos für das Gespräch beim Hautarzt
□ Meine Haut bräunt leicht, beim Sonnen habe ich keine Probleme
□ Bei mir kommt es immer schnell zu Sonnenbrand
□ Meine Haut ist blass, ich habe Sommersprossen
□ Ich habe Verwandte mit blasser Haut und Sommersprossen
□ Ich habe so gut wie keine Pigmentmale
□ Ich habe viele Pigmentmale
□ Ich habe Pigmentmale, die seit Jahren unverändert sind
□ Ich habe nur Pigmentmale, die kleiner als zwei Millimeter sind
□ Einige meiner Pigmentmale sind größer als zwei Millimeter
□ Ich habe ein Pigmentmal, das angeboren und größer als zwei Zentimeter ist
□ Ein Pigmentmal ist in letzter Zeit neu entstanden
□ Mit einem meiner Pigmentmale könnte etwas nicht in Ordnung sein
Quelle: Novartis Pharma GmbH – vom 4. April 2016